BỘ Y TẾ–
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM Độc lập – Tự do – Hạnh phúc –
Số: 3310/QĐ-BYT
Hà Nội, ngày 29 tháng 7 năm 2019
QUYẾT ĐỊNH
VỀ VIỆC BAN HÀNH HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ BỆNH VIÊM GAN VI RÚT B
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20 tháng 6 năm 2017 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức Bộ Y tế;
Xét biên bản họp ngày 03/7/2016 của Hội đồng chuyên môn nghiệm thu sửa đổi Hướng dẫn chẩn đoán, điều trị bệnh viêm gan vi rút B;
Xét đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh – Bộ Y tế,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này Hướng dẫn chẩn đoán, điều trị bệnh viêm gan vi rút B và các phụ lục kèm theo. I
Điều 2. Quyết định này có hiệu lực kể từ ngày ký, ban hành. Bãi bỏ Quyết định số 5448/QĐ-BYT ngày 30/12/2014 của Bộ trưởng Bộ Y tế về việc ban hành hướng dẫn chẩn đoán, điều trị bệnh viêm gan vi rút B.
Điều 3. Các ông, bà: Cục trưởng Cục Quản lý Khám, chữa bệnh; Chánh Văn phòng Bộ; Chánh Thanh tra Bộ; các Vụ trưởng, Cục trưởng của Bộ Y tế; Giám đốc các bệnh viện, viện có giường bệnh trực thuộc Bộ Y tế; Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc Trung ương; Thủ trưởng y tế các Bộ, ngành; Thủ trưởng các đơn vị có liên quan chịu trách nhiệm thi hành Quyết định này./.
Nơi nhận: – Như Điều 3; – Bộ trưởng (để báo cáo); – Các Thứ trưởng (để biết); – Website Bộ Y tế, website Cục QLKCB; – Lưu: VT, KCB.
KT. BỘ TRƯỞNG THỨ TRƯỞNG Nguyễn Viết Tiến
HƯỚNG DẪN
CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH VIÊM GAN VI RÚT B (Ban hành kèm theo Quyết định số: 3310/QĐ-BYT ngày 29tháng 7 năm 2019 của Bộ trưởng Bộ Y tế)
I. ĐẠI CƯƠNG
Viêm gan vi rút B (VGVR B) là bệnh truyền nhiễm quan trọng, phổ biến toàn cầu, do vi rút viêm gan B (HBV) gây ra. Theo Báo cáo Toàn cầu về Viêm gan vi rút 2017 của Tổ chức Y tế Thế giới, ước tính năm 2015 toàn cầu có khoảng 257 triệu người nhiễm HBV mạn và 884.400 người tử vong, phần lớn do các biến chứng xơ gan và ung thư biểu mô tế bào gan (HCC). HBV lây nhiễm qua đường máu, quan hệ tình dục và từ mẹ sang con. Việt Nam nằm trong vùng dịch tễ lưu hành cao của nhiễm HBV (tỉ lệ nhiễm HBV > 8%) với đường lây chủ yếu là từ mẹ truyền sang con.
HBV thuộc họ Hepadnaviridae, có cấu trúc di truyền DNA, được chia thành 10 kiểu gen ký hiệu từ A đến J. HBV có 3 loại kháng nguyên chính: HBsAg, HBeAg và HBcAg, tương ứng với 3 loại kháng thể, lần lượt là: Anti-HBs, Anti-HBe và Anti-HBc. Xét nghiệm phát hiện các kháng nguyên, kháng thể này có ý nghĩa quan trọng trong việc xác định bệnh, thể bệnh cũng như diễn biến bệnh.
HBV có thể gây viêm gan tối cấp, viêm gan cấp và viêm gan mạn, tiến triển thành xơ gan, HCC. HBV là một trong những nguyên nhân hàng đầu gây bệnh viêm gan mạn và HCC tại Việt Nam. Tiêm vắc xin là biện pháp dự phòng lây nhiễm HBV hiệu quả và an toàn.
II. CHẨN ĐOÁN VÀ ĐIỀU TRỊ VIÊM GAN VI RÚT B CẤP
1. Chẩn đoán viêm gan vi rút B cấp
– Tiền sử: người bệnh có truyền máu hay các chế phẩm của máu, tiêm chích, quan hệ tình dục không an toàn trong khoảng 4-24 tuần trước khởi bệnh.
– Lâm sàng:
+ Đa số không có biểu hiện lâm sàng rõ ràng.
+ Trong thể điển hình, có thể xuất hiện các triệu chứng như: sốt (khi chưa vàng da), mệt mỏi, chán ăn, buồn nôn, nôn, vàng da, vàng mắt, tiểu sậm màu, đau tức vùng gan…
+ VGVR B cấp có thể diễn tiến nặng sang suy gan cấp dẫn đến bệnh não gan, tỷ lệ tử vong cao.
– Cận lâm sàng:
+ AST, ALT tăng, thường trên 5 lần giới hạn trên của mức bình thường (ULN, ULN: 35 U/L đối với nam, 25 U/L đối với nữ).
+ Bilirubin có thể tăng.
+ Anti-HBc IgM dương tính, HBsAg dương tính (hoặc âm tính trong giai đoạn cửa sổ).
2. Chẩn đoán phân biệt
– Viêm gan cấp do vi rút khác (HAV, HCV, HDV, HEV, CMV, EBV, Dengue,…)
– Viêm gan do các nguyên nhân khác: rượu, nhiễm độc (do thuốc, hóa chất…), tự miễn, bệnh Wilson…
– Đợt bùng phát của viêm gan vi rút B mạn.
– Một số bệnh có biểu hiện vàng da.
+ Các bệnh nhiễm khuẩn: Bệnh nhiễm Leptospira, sốt rét…
+ Tắc mật sau gan: u đầu tụy, u đường mật, sỏi đường mật…
3. Điều trị
Hơn 95% người lớn bị VGVR B cấp sẽ hồi phục một cách tự nhiên mà không cần điều trị thuốc kháng vi rút. Điều trị VGVR B cấp chủ yếu là điều trị hỗ trợ.
3.1. Điều trị hỗ trợ
– Nghỉ ngơi, tránh làm việc nặng hoặc gắng sức trong thời kỳ có triệu chứng lâm sàng.
– Chế độ ăn: giảm bớt chất béo, kiêng rượu bia. Chỉ nuôi dưỡng tạm thời bằng đường tĩnh mạch khi bị nôn nhiều hoặc không ăn uống được.
– Tránh sử dụng các thuốc chuyển hóa qua gan.
– Điều trị hồi sức nội khoa tích cực các trường hợp diễn tiến nặng.
+ Đảm bảo duy trì hô hấp, tuần hoàn ổn định.
+ Vitamin K1: 10 mg/ngày tiêm bắp hoặc pha loãng tiêm mạch chậm trong 3 ngày khi tỷ lệ prothrombin giảm < 60%.
+ Điều chỉnh các rối loạn đông máu, chống phù não, lọc huyết tương… dựa trên việc đánh giá các bất thường cụ thể trên lâm sàng.
3.2. Chỉ định dùng thuốc kháng vi rút
Entecavir hoặc tenofovir (TDF: tenofovir disoproxil fumarate, TAF: tenofovir alafenamide) cho đến khi mất HBsAg trong các trường hợp sau:
– VGVRB thể tối cấp.
– VGVR B cấp kèm theo ít nhất 2 tiêu chí sau:
+ Bệnh não gan.
+ Bilirubin toàn phần huyết thanh > 3 mg/dL hay > 51 µmol/L (hoặc bilirubin trực tiếp > 1,5 mg/dL hay > 25 µmol/L).
+ INR > 1,5
– Bệnh kéo dài > 4 tuần với bilirubin có xu hướng tăng.
4. Theo dõi
4.1. Lâm sàng
Theo dõi các triệu chứng: vàng da, vàng mắt, rối loạn tiêu hóa, xuất huyết, phù, cổ trướng, rối loạn tri giác,…
4.2. Cận lâm sàng
– AST và ALT mỗi 1 – 2 tuần cho đến khi ALT < 2 lần ULN, sau đó định kỳ mỗi 4 – 12 tuần, ít nhất trong 24 tuần.
– INR (International normalized ratio), bilirubin toàn phần và trực tiếp mỗi 1 – 2 tuần cho đến khi về trị số bình thường.
– Xét nghiệm HBsAg, anti-HBs tại thời điểm tuần thứ 12 và tuần thứ 24.
– VGVR B cấp hồi phục nếu mất HBsAg sau 6 tháng, tư vấn người bệnh tiêm phòng nếu anti-HBs < 10 IU/L.
– Nếu HBsAg vẫn dương tính sau 6 tháng, bệnh đã chuyển sang giai đoạn mạn.
III. CHẨN ĐOÁN VÀ ĐIỀU TRỊ VIÊM GAN VI RÚT B MẠN
1. Chẩn đoán
1.1. Chẩn đoán nhiễm HBV man
– HBsAg và/ hoặc HBV DNA dương tính ≥ 6 tháng, hoặc
– HBsAg dương tính và anti-HBc IgM âm tính.
1.2. Chẩn đoán các giai đoạn của nhiễm HBV mạn: Phụ lục 1
2. Điều trị
2.1. Mục tiêu điều trị
– Ức chế lâu dài sự sao chép của HBV.
– Cải thiện chất lượng sống, ngăn ngừa diễn tiến xơ gan, HCC.
– Dự phòng lây truyền HBV cho cộng đồng bao gồm dự phòng lây truyền mẹ con.
– Dự phòng đợt bùng phát VGVR B.
2.2. Nguyên tắc điều trị
– Lựa chọn ban đầu là các thuốc uống nucleot(s)ide analogues (NAs). Chỉ nên dùng các phác đồ có Peg-IFN đối với một số trường hợp đặc biệt.
– Điều trị VGVR B mạn với NAs là điều trị lâu dài, có thể kéo dài suốt đời.
– Tuân thủ điều trị.
2.3. Chuẩn bị điều trị
– Tư vấn cho người bệnh về các vấn đề sau:
+ Sự cần thiết, mục tiêu và hiệu quả điều trị với thuốc kháng vi rút.
+ Tầm quan trọng của tuân thủ điều trị (cách uống thuốc, uống thuốc đúng giờ, tái khám đúng hẹn…).
+ Các xét nghiệm cần thiết để chẩn đoán, theo dõi và đánh giá điều trị.
+ Thời gian điều trị lâu dài, có thể suốt đời (đối với NAs).
+ Tác dụng không mong muốn của thuốc.
+ Biến chứng HCC có thể xảy ra, kể cả trong quá trình điều trị kháng vi rút, đặc biệt các trường hợp có xơ hóa gan F ≥ 3.
– Các xét nghiệm cần làm trước khi điều trị:
+ Tổng phân tích tế bào máu (Công thức máu).
+ AST, ALT, creatinine huyết thanh.
+ Các xét nghiệm đánh giá chức năng gan khi cần thiết như bilirubin, albumin, tỷ lệ prothrombin, INR,…
+ Siêu âm bụng, AFP, …
+ HBeAg, tải lượng HBV DNA.
+ Anti – HCV.
+ Đánh giá giai đoạn xơ hóa gan bằng chỉ số APRI hoặc một trong các kỹ thuật: FibroScan, ARFI, sinh thiết gan,…
+ Nếu người bệnh điều trị Peg-IFN cần làm thêm các xét nghiệm đánh giá chức năng tuyến giáp (TSH, FT3, FT4), điện tâm đồ,…
+ Các xét nghiệm khác theo chỉ định lâm sàng.
2.4. Chỉ định điều trị thuốc kháng vi rút
Dựa vào sự kết hợp 3 yếu tố: nồng độ ALT, tải lượng HBV DNA và mức độ xơ hóa gan.
2.4.1. Đối với trường hợp xơ gan còn bù hoặc mất bù
Chẩn đoán dựa vào triệu chứng lâm sàng và/hoặc kết quả đánh giá xơ hóa gan là F4 bằng các phương pháp không xâm lấn hoặc sinh thiết (Phụ lục 2).
Điều trị khi tải lượng HBV DNA trên ngưỡng bất kể nồng độ ALT và tình trạng HBeAg.
2.4.2. Đối với trường hợp không xơ gan
– Điều trị VGVR B mạn cho người bệnh khi đáp ứng cả 2 tiêu chuẩn:
(1) Tổn thương tế bào gan
– AST, ALT > 2 lần ULN và/hoặc
– Xơ hóa gan F ≥ 2 (Phụ lục 2)
(2) Vi rút đang tăng sinh
– HBV DNA ≥ 20.000 IU/mL (≥ 105 copies/mL) nếu HBeAg dương tính
– HBV DNA > 2.000 IU/mL (≥ 104 copies/mL) nếu HBeAg âm tính
– Đối với các trường hợp chưa đáp ứng hai tiêu chuẩn trên, chỉ định điều trị khi có một trong các tiêu chuẩn sau:
+ Trên 30 tuổi với mức ALT cao hơn ULN kéo dài (ghi nhận ít nhất 3 lần trong khoảng 24 – 48 tuần) và HBV DNA > 20.000 IU/ml, bất kể tình trạng HBeAg.
+ Tiền sử gia đình có HCC hoặc xơ gan
+ Có các biểu hiện ngoài gan như viêm cầu thận, viêm đa khớp, cryoglobulin máu, viêm đa nút động mạch…
+ Tái phát sau khi ngưng điều trị thuốc kháng HBV
2.5. Thuốc điều trị
Bảng 1. Thuốc kháng vi rút
Tên thuốc
Liều người lớn
Liều trẻ em
Tác dụng phụ
Tenofovir disoproxil fumarate* (TDF)
– 300 mg/ngày
– Đối với người có suy thận: điều chỉnh liều theo mức lọc cầu thận (Phụ lục 4)
≥ 12 tuổi và cân nặng ≥ 35 kg: liều lượng như người lớn
Bệnh thận, hội chứng Fanconi, hội chứng loãng xương, nhiễm toan lactic
Entecavir (ETV)
– 0,5 mg/ngày (1 mg/ngày nếu người bệnh từng sử dụng lamivudine hoặc có xơ gan mất bù)
– Đối với người có suy thận: điều chỉnh liều theo mức lọc cầu thận (Phụ lục 4)
Trẻ ≥ 2 tuổi: tính liều theo cân nặng:
– 10-11 kg: 0,15 mg (3 mL)
– > 11-14 kg: 0,2 mg (4 mL)
– > 14-17 kg: 0,25 mg (5 mL)
– > 17-20 kg: 0,3 mg (6 mL)
– > 20-23 kg: 0,35 mg (7 mL)
– > 23-26 kg: 0,4 mg (8 mL)
– > 26-30 kg: 0,45 mg (9 mL)
– > 30kg: 0,5 mg (10 mL dung dịch uống hoặc 1 viên 0,5 mg)
Nhiễm toan lactic
Tenofovir alafenamide** (TAF)
– 25 mg/ngày
– Không cần giảm liều đối với các trường hợp suy thận nhẹ, vừa và nặng, hoặc chạy thận.
Trẻ ≥ 12 tuổi: liều như người lớn*
Nhiễm toan lactic, không chỉ định cho trường hợp xơ gan mất bù
Peg-IFN-α-2a (người lớn)***
IFN-α-2b (trẻ em)
180 µg/tuần
Trẻ ≥ 1 tuổi: 6 triệu đơn vị/m2 x 3 lần/tuần
Các triệu chứng giả cúm, mệt mỏi, rối loạn tâm thần, giảm bạch cầu, rối loạn miễn dịch ở người lớn, chán ăn và sụt cân
* TDF có thể được chỉ định điều trị cho phụ nữ có thai, trẻ ≥ 3 tuổi và đồng nhiễm HBV/HIV,liều dùng theo liều lượng khuyến cáo dành cho trẻ nhiễm HIV.
* * TAF chưa khuyến cáo cho phụ nữ mang thai, được lựa chọn ưu tiên trong các trường hợp: người bệnh > 60 tuổi, loãng xương, suy thận với creatinin crearence (CrCl) ≥ 15ml/phút, chạy thận nhân tạo với CrCl < 15ml/phút.
*** Có thể xem xét chỉ định cho người bệnh muốn điều trị trong thời gian ngắn hạn; người bệnh đồng nhiễm HDV; hoặc người bệnh có tải lượng vi rút thấp và ALT tăng cao, không muốn điều trị dài hạn bằng NAs.
2.6. Thời gian điều trị
2.6.1. Thời gian điều trị với thuốc NAs kéo dài, có thể suốt đời
– Người bệnh xơ gan phải điều trị suốt đời.
– Người bệnh chưa xơ gan: điều trị lâu dài, có thể xem xét ngưng điều trị trong các trường hợp sau đây:
+ VGVR B mạn với HBeAg dương tính: có thể ngưng điều trị sau khi đã điều trị thêm 12 tháng kể từ khi có chuyển đổi huyết thanh HBeAg (HBeAg âm tính, anti-HBe dương tính và tải lượng HBV DNA dưới ngưỡng) hoặc mất HBsAg
+ VGVR B mạn với HBeAg âm tính: có thể ngưng điều trị khi tải lượng HBV DNA dưới ngưỡng và mất HBsAg
+ Nếu không thể đo tải lượng HBV DNA, có thể cân nhắc ngưng thuốc kháng vi rút khi mất HBsAg kéo dài ít nhất 12 tháng trước khi ngưng điều trị (bất kể tình trạng HBeAg)
+ HBcrAg âm tính.
– Chỉ ngưng điều trị khi người bệnh có điều kiện theo dõi định kỳ trong thời gian dài để đánh giá khả năng tái hoạt HBV sau khi ngưng thuốc. Giải thích và tư vấn cho người bệnh nguy cơ bùng phát VGVR B, bệnh gan mất bù và ung thư gan sau khi ngưng điều trị.
2.6.2. Đối với Peg-IFN, thời gian điều trị là 48 tuần
2.7. Điều trị cho một số trường hợp đặc biệt
2.7.1. Đồng nhiễm HBV/HCV
– Xét nghiệm anti-HCV cho tất cả người nhiễm HBV. Nếu anti-HCV dương tính, đo tải lượng HCV RNA hoặc kháng nguyên HCVcAg để chẩn đoán viêm gan vi rút C (VGVR C) mạn.
– Chỉ định điều trị HCV khi người bệnh được chẩn đoán VGVR C mạn.
– Đối với các trường hợp đạt tiêu chuẩn điều trị VGVR B mạn (mục 2.4) điều trị kháng vi rút ngay.
– Các trường hợp đồng nhiễm HBV/HCV chưa đủ tiêu chuẩn để điều trị VGVR B, khi điều trị VGVR C bằng thuốc kháng vi rút trực tiếp (Direct acting antiviral-DAAs) cần theo dõi chặt chẽ AST, ALT và tải lượng HBV DNA mỗi 4 – 8 tuần trong quá trình điều trị và 12 tuần sau khi ngưng DAAs. Khởi động điều trị kháng HBV khi tải lượng HBV DNA tăng hơn 10 lần hoặc HBV DNA trên 1000 IU/ml nếu trước đó chưa phát hiện hoặc không xác định được.
2.7.2. Đồng nhiễm HBV/HIV
Các trường hợp đồng nhiễm HBV/HIV nên được điều trị thuốc kháng HIV (ARV) với phác đồ có TDF hoặc TAF, không phụ thuộc số lượng CD4 và giai đoạn lâm sàng nhiễm HIV. TDF có thể được sử dụng điều trị cho trẻ ≥ 3 tuổi đồng nhiễm HIV/HBV.
2.7.3. Đồng nhiễm HBV/HDV
– Xét nghiệm anti-HDV cho các trường hợp có HBsAg dương tính trong các tình huống sau:
+ Tải lượng HBV DNA thấp và nồng độ ALT cao
+ Nhóm đối tượng nguy cơ cao (nhiễm HIV, tiêm chích ma túy, quan hệ đồng tính nam, mắc bệnh lây truyền qua đường tình dục)
– Người bệnh VGVR B mạn có anti-HDV dương tính cần được xét nghiệm tải lượng HBV DNA và HDV RNA định kỳ
– Tải lượng HDV RNA cao và nồng độ ALT cao: điều trị Peg-IFN x 48 tuần. Xét nghiệm HDV RNA sau điều trị nếu ALT tăng để theo dõi sự tái phát HDV
– Điều trị phối hợp thuốc kháng vi rút B: entecavir hoặc tenofovir (TAF, TDF) nếu tải lượng HBV DNA tăng
2.7.4. Phụ nữ mang thai
– Đối với phụ nữ mang thai có HBsAg dương tính và chưa điều trị kháng vi rút, cần đánh giá các tiêu chuẩn điều trị
+ Nếu đủ tiêu chuẩn: điều trị bằng TDF
+ Nếu không đủ tiêu chuẩn: Theo dõi và điều trị dự phòng lây nhiễm HBV từ mẹ sang con (mục 2, phần IV)
– Đối với phụ nữ đang điều trị viêm gan B mạn muốn có thai, nếu đang điều trị bằng thuốc không phải TDF thì chuyển sang TDF trước khi dự kiến có thai ít nhất 2 tháng.
– Đối với phụ nữ mới phát hiện có thai trong khi đang điều trị kháng vi rút, tiếp tục điều trị TDF, nếu đang điều trị thuốc không phải TDF thì chuyển sang TDF.
2.7.5. Trẻ em
– Chỉ định điều trị VGVR B mạn ở trẻ em cần được xem xét cẩn thận và loại trừ các nguyên nhân khác gây tổn thương gan, bao gồm các bệnh gan di truyền (ví dụ bệnh Wilson…)
– Không chỉ định điều trị ở trẻ < 12 tháng tuổi
– Xem xét chỉ định điều trị theo lưu đồ 1
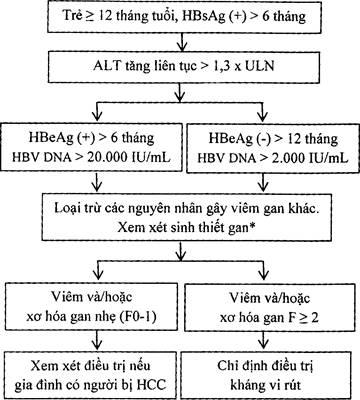
Lưu đồ 1. Điều trị viêm gan vi rút B mạn ở trẻ em
* nếu không sinh thiết được thì phải hội chẩn để quyết định điều trị kháng virút
2.7.6. Người bệnh bị ung thư biểu mô tế bào gan
Điều trị lâu dài bằng ETV hoặc TDF ngay trước, trong và sau khi điều trị HCC.
2.7.7. Người bệnh dùng thuốc ức chế miễn dịch, hóa trị liệu, ghép tạng
– Các trường hợp chuẩn bị ghép tạng, dùng thuốc ức chế miễn dịch, hóa trị liệu phải làm các xét nghiệm sàng lọc nhiễm HBV gồm HBsAg, anti-HBs, anti-HBc. Thuốc điều trị dự phòng tái hoạt HBV gồm TDF, TAF hoặc ETV.
– Các trường hợp dùng thuốc ức chế miễn dịch, hóa trị liệu
Điều trị dự phòng bằng thuốc kháng vi rút khởi đầu càng sớm càng tốt, trước 2 tuần hoặc muộn nhất là cùng lúc với các thuốc ức chế miễn dịch hay hóa trị, tiếp tục duy trì 6-12 tháng (tùy trường hợp) sau khi ngưng thuốc ức chế miễn dịch và hóa trị liệu (Phụ lục 3).
– Trường hợp ghép tạng: dự phòng theo chỉ định ghép tạng.
2.7.8. Đợt bùng phát của viêm gan vi rút B mạn
– Điều trị thuốc kháng vi rút ngay đối với đợt bùng phát VGVR B mạn do có thể dẫn đến bệnh gan mất bù và tử vong. Tư vấn cho người bệnh có thể ghép gan.
– Biểu hiện lâm sàng của đợt bùng phát VGVR B mạn rất thay đổi, có thể từ không triệu chứng cho đến có triệu chứng tương tự viêm gan cấp.
– Chẩn đoán đợt bùng phát VGVR B mạn khi đột ngột tăng ALT > 3 lần mức tăng ban đầu hoặc > 5 lần ULN không do các nguyên nhân khác như rượu, thuốc… ở người bệnh có HBsAg dương tính. Lưu ý tải lượng HBV DNA có thể không tăng thậm chí có thể giảm so với trước.
– Đợt bùng phát VGVR B mạn có thể xảy ra tự phát hoặc khi có yếu tố thuận lợi:
+ Điều trị với các thuốc ức chế miễn dịch hay hóa trị liệu
+ Ngưng thuốc kháng HBV
+ Có bệnh đi kèm gây tổn thương gan và suy yếu hệ miễn dịch
2.7.9. Các trường hợp chưa đề cập trong Hướng dẫn
Cần hội chẩn chuyên môn để quyết định điều trị
3. Theo dõi điều trị
3.1. Chưa có chỉ định điều trị thuốc kháng vi rút
Khám lâm sàng, xét nghiệm công thức máu, AST, ALT mỗi 12-24 tuần; HBeAg và đánh giá xơ hóa gan mỗi 24 – 48 tuần; xem xét đo tải lượng HBV DNA mỗi 24 – 48 tuần và xét nghiệm phát hiện sớm HCC mỗi 12-24 tuần (mục 3.3).
3.2. Điều trị thuốc kháng vi rút
3.2.1. Đang điều trị thuốc kháng vi rút
– Sau tháng điều trị đầu tiên, theo dõi lâm sàng, AST, ALT, creatinin huyết thanh mỗi 2-4 tuần tùy theo diễn tiến bệnh
– Khi bệnh đã ổn định (không có triệu chứng lâm sàng, AST, ALT < 2 lần ULN và có đáp ứng vi rút ban đầu): tái khám mỗi 12 tuần và làm các xét nghiệm công thức máu, AST, ALT, creatinin huyết thanh, HBeAg (nếu HBeAg còn dương tính), anti-HBe (khi đã mất HBeAg); đánh giá xơ hóa gan mỗi 24 – 48 tuần.
– Tải lượng HBV DNA thực hiện ở tuần điều trị thứ 12, 24 và 48, sau đó thực hiện mỗi 24 – 48 tuần hoặc khi ALT tăng không rõ nguyên nhân để đánh giá đáp ứng điều trị và khả năng tái phát HBV hoặc khi người bệnh không tuân thủ điều trị.
– Định lượng HBsAg (hoặc định tính nếu không làm được định lượng) mỗi 24 – 48 tuần để đánh giá khả năng mất HBsAg khi tải lượng HBV DNA dưới ngưỡng và HBeAg âm tính.
– Nếu điều trị bằng IFN hoặc Peg-IFN: theo dõi công thức máu, glucose máu, ure máu, creatinin máu, chức năng tuyến giáp mỗi 4 2 tuần đế phát hiện các tác dụng không mong muốn của thuốc
– Các xét nghiệm khác theo chỉ định lâm sàng.
3.2.2. Đã ngưng điều trị thuốc kháng vi rút
– Khám định kỳ để theo dõi các triệu chứng lâm sàng
– Xét nghiệm mỗi 12 tuần trong ít nhất 1 năm đầu sau khi ngưng thuốc để đánh giá tái phát bao gồm AST, ALT, công thức máu, tải lượng HBV DNA. Sau đó, tiếp tục theo dõi AST, ALT mỗi 12 -24 tuần và tải lượng HBV DNA mỗi 24 – 48 tuần. Xét nghiệm sàng lọc HCC sớm mỗi 12 – 24 tuần.
– Trường hợp sau khi ngừng điều trị Peg-IFN: theo dõi đáp ứng vi rút muộn bằng HBeAg nếu trước đó HBeAg dương tính, định lượng (hoặc định tính) HBsAg và tải lượng HBV DNA mỗi 12 tuần trong thời gian ít nhất 48 tuần sau khi ngưng thuốc, sau đó mỗi 12-24 tuần trong 5 năm tiếp theo.
3.3. Sàng lọc xơ gan và ung thư gan
– Sàng lọc xơ gan và ung thư gan cho tất cả người bệnh nhiễm HBV mạn chưa điều trị, đang điều trị và đã ngưng điều trị thuốc kháng vi rút, đặc biệt ở người có xơ hóa gan F ≥ 3.
– Thực hiện các xét nghiệm công thức máu, AST, ALT và các xét nghiệm đánh giá chức năng gan, xơ hóa gan nếu cần.
– Xét nghiệm phát hiện sớm ung thư gan: AFP và/hoặc AFP-L3, PIVKA-II (DCP) và siêu âm bụng mỗi 12 – 24 tuần.
– Nếu nghi ngờ u gan trên siêu âm hoặc bất thường về xét nghiệm phát hiện sớm ung thư gan hoặc AFP tăng liên tục trong 12 tuần thì chụp cắt lớp vi tính bụng có chất cản quang hoặc cộng hưởng từ bụng có chất tương phản từ.
4. Các trường hợp thất bại điều trị với thuốc kháng virút
4.1. Tiêu chuẩn thất bại điều trị
– Không đáp ứng vi rút ban đầu (Primary non-response): tải lượng HBV DNA giảm < 10 lần sau 12 tuần điều trị kháng vi rút, thường liên quan đến không tuân thủ điều trị.
– Đáp ứng vi rút một phần (Partial virological response): tải lượng HBV DNA giảm > 10 lần nhưng trên ngưỡng phát hiện sau ít nhất 48 tuần điều trị thuốc kháng vi rút ở người bệnh tuân thủ điều trị.
– Bùng phát vi rút (Virological breakthrough): tăng HBV DNA >10 lần so với trị số thấp nhất trong quá trình điều trị hoặc HBV DNA ≥ 100 IU/mL sau khi đáp ứng vi rút đạt mức dưới ngưỡng phát hiện.
* Lưu ý:
– Cần đánh giá tuân thủ điều trị và xem xét các phương pháp đo tải lượng HBV DNA để kiểm tra lại trước khi kết luận thất bại điều trị.
– Việc đánh giá thất bại điều trị để thay đổi hoặc phối hợp thuốc không nên kéo dài quá 4 tuần.
– Nếu có điều kiện nên xác định vi rút đột biến kháng thuốc bằng giải trình tự gen để có hướng xử trí phù hợp.
+ Nếu HBsAg âm tính và anti-HBs <10 IU/ml: tiêm phòng theo lịch;
+ Nếu HBsAg âm tính và anti-HBs ≥ 10 IU/mL: không tiêm phòng theo lịch, không cần thiết xét nghiệm lập lại định kỳ.
2. Phòng lây truyền từ mẹ sang con
– Tiêm vắc xin VGVR B liều sau sinh cho tất cả trẻ em theo chương trình tiêm chủng mở rộng.
– Trẻ sinh ra từ mẹ có HBsAg dương tính: tiêm kháng huyết thanh VGVR B và vắc xin VGVR B trong vòng 24 giờ sau sinh. Nên tiêm cùng thời điểm nhưng ở hai vị trí khác nhau. Sau đó tiêm đầy đủ các liều vắc xin VGVR B cho trẻ theo quy định của chương trình tiêm chủng mở rộng.
– Đối với các trường hợp thai phụ có tải lượng HBV DNA > 200.000 IU/mL (> 106 copies/mL) hoặc HBsAg định lượng > 104 IU/mL, tư vấn điều trị dự phòng lây truyền HBV từ mẹ sang con
+ Dùng TDF từ tuần 24 – 28 của thai kỳ, nếu muộn hơn thì nên bắt đầu ít nhất 4 tuần trước sinh và liên tục đến 4 – 12 tuần sau sinh
+ Theo dõi tình trạng của mẹ gồm triệu chứng lâm sàng, AST, ALT mỗi 4 – 12 tuần, tải lượng HBV DNA trong vòng 24 tuần sau sinh để phát hiện VGVR B bùng phát.
+ Xét nghiệm HBsAg và anti-HBs cho trẻ > 12 tháng tuổi để đánh giá tình trạng nhiễm HBV.
– Không chống chỉ định nuôi con bằng sữa mẹ ở những người mẹ có HBsAg dương tính và mẹ đang sử dụng TDF để điều trị bệnh hoặc điều trị dự phòng
3. Phòng bệnh không đặc hiệu
– Đảm bảo an toàn truyền máu và các chế phẩm của máu
– Không dùng chung kim tiêm và các dụng cụ xuyên chích qua da
– Thực hiện an toàn tình dục
– Tránh tiếp xúc với máu và các dịch tiết của người bệnh nhiễm HBV
– Thực hiện các biện pháp phòng ngừa chuẩn dự phòng các bệnh lây truyền qua đường máu
PHỤ LỤC 1
CHẨN ĐOÁN CÁC GIAI ĐOẠN CỦA NHIỄM HBV MẠN (Ban hành kèm theo Quyết định số 3310/QĐ-BYTngày 29 tháng 7 năm 2019 của Bộ trưởng Bộ Y tế)
Giai đoạn
Tiêu chuẩn
VGVR B mạn
– HBsAg (+) ≥ 6 tháng
– Tải lượng HBV DNA thay đổi: từ không phát hiện cho đến vài tỷ IU/mL
– Chia làm 2 thể HBeAg (+) và HBeAg (-)
– Nồng độ ALT/AST bình thường hoặc tăng
– Sinh thiết gan có hình ảnh viêm gan man với nhiều mức độ hoại tử hoặc/và xơ hóa gan
Nhiễm HBV mạn giai đoạn dung nạp miễn dịch
– HBsAg (+) ≥ 6 tháng
– HBeAg (+)
– Tải lượng HBV cao (điển hình > 1 triệu IU/mL)
– ALT hoặc/và AST bình thường hoặc hơi tăng
– Không xơ hóa và tình trạng viêm nhẹ trên sinh thiết gan
VGVR B mạn giai đoạn hoạt động
– HBsAg (+) ≥ 6 tháng
– Tải lượng HBV DNA > 20.000 IU/mL với HBeAg (+) và > 2.000 IU/mL với HBeAg (-)
– Nồng độ ALT hoặc/và AST tăng dai dẳng hoặc tăng từng đợt
– Sinh thiết gan có hình ảnh viêm gan mạn với mức độ viêm từ vừa đến nặng kèm theo có xơ hóa gan hoặc không xơ hóa gan
VGVR B mạn giai đoạn không hoạt động
– HBsAg (+) ≥ 6 tháng.
– HBeAg (-), anti-HBe (+)
– HBV DNA < 2.000 IU/mL
– Nồng độ ALT hoặc/và AST luôn bình thường
– Sinh thiết gan không có tình trạng viêm đáng kể, tuy nhiên, sinh thiết hoặc đánh giá xơ hóa gan bằng các phương pháp không xâm lấn cho thấy có thể có xơ hóa gan ở nhiều mức độ.
PHỤ LỤC 2
ĐÁNH GIÁ CÁC GIAI ĐOẠN ĐỘ XƠ HÓA GAN (Ban hành kèm theo Quyết định số 3310/QĐ-BYT ngày 29 tháng 7 năm 2019 của Bộ trưởng Bộ Y tế)
Xơ hóa gan gồm 4 giai đoạn (F0à4) theo phân loại Metavir trên mô học
Các mức độ xơ hóa gan gồm
– Xơ hóa đáng kể (significant fibrosis): F ≥ 2
– Xơ hóa tiến triển (advanced fibrosis): F ≥ 3
– Xơ gan (cirrhosis): F4
1. Đo độ đàn hồi gan (ví dụ Fibroscan)
F0-1
F2
F3
F4
: không xơ hóa gan hoặc xơ hóa nhẹ < 7,0 Kpa
: xơ hóa trung bình (vừa) 7,0 – < 9,5 KPa
: xơ hóa nặng 9,5 – < 11 KPa
: xơ gan ≥ 11 KPa
2. Chỉ số APRI
APRI
=
AST x 100/AST (ULN)*
Tiểu cầu (109/1)
F0 – F1
F2
F3 – F4
F4
: < 0,5
: 0,5 – < 1
: 1 – < 2,0
: ≥ 2
* ULN của phòng xét nghiệm
BẢNG ĐIỂM CHILD-PUGH
Tiêu chuẩn để đánh giá
1 điểm
2 điểm
3 điểm
Bệnh não gan
Không
Giai đoạn 1-2
Giai đoạn 3-4
Cổ trướng
Không
Ít
Nhiều
Bilirubin huyết thanh (mg/dl)
< 2
2-3
> 3
(µmol/L)
< 35
35-50
> 50
Albumin huyết thanh (g/dL)
> 3,5
2,8-3,5
< 2,8
Tỷ lệ Prothrombin (%)
> 64
44-64
< 44
hay INR
< 1,7
1,7-2,3
> 2,3
– Child A: 5-6 điểm
– Child B: 7-9 điểm
– Child C: ≥ 10 điểm
xơ gan còn bù
xơ gan mất bù
xơ gan mất bù
PHỤ LỤC 3
ĐIỀU TRỊ DỰ PHÒNG VIÊM GAN B BÙNG PHÁT KHI ĐIỀU TRỊ CÁC THUỐC ỨC CHẾ MIỄN DỊCH HAY HÓA TRỊ LIỆU (Ban hành kèm theo Quyết định số 3310/QĐ-BYT ngày 29 tháng 7 năm 2019 của Bộ trưởng Bộ Y tế)
1. Trường hợp nguy cơ cao (nguy cơ tái hoạt viêm gan > 10%)
– Người bệnh dùng thuốc làm suy giảm tế bào B (ví dụ: rituximab, ofatumumab) có HBsAg dương tính hoặc âm tính nhưng anti-HBc dương tính: dự phòng bằng thuốc kháng vi rút ít nhất trong 12 tháng sau khi ngừng điều trị ức chế miễn dịch
– Người bệnh HBsAg dương tính dùng dẫn xuất anthracyline (ví dụ: doxorubicin, epirubicin) hoặc dùng corticosteroids liều trung bình (10-20mg prednisone hàng ngày hoặc tương đương) hoặc liều cao (> 20mg prednisone hàng ngày hoặc tương đương) hàng ngày kéo dài trên 4 tuần: dự phòng bằng thuốc kháng vi rút ít nhất trong 6 tháng sau khi ngừng điều trị ức chế miễn dịch
2. Trường hợp nguy cơ trung bình (nguy cơ tái hoạt viêm gan 1-10%)
– Người bệnh có HBsAg dương tính hoặc âm tính nhưng anti-HBc dương tính dùng thuốc ức chế TNF-cx (ví dụ: etanercept, adalimuma, certolizumb, infliximab) hoặc dùng thuốc ức chế cytokine hoặc integrin khác (ví dụ: abatacept, ustekinumab, natalizumb, vedolizumab) hoặc thuốc ức chế tyrosine kinase (ví dụ: imatinib, nilotinib): dự phòng bằng thuốc kháng vi rút ít nhất trong 6 tháng sau khi ngừng điều trị ức chế miễn dịch
– Người bệnh có HBsAg dương tính dùng liều thấp corticosteroids (< 10mg prednisone/ngày hoặc tương đương) hàng ngày kéo dài hơn 4 tuần. Người bệnh có HBsAg dương tính hoặc âm tính nhưng anti-HBc dương dùng liều corticosteroid vừa phải (10-20mg prednisone/ngày hoặc tương đương) hoặc liều cao (> 20mg prednisone/ngày hoặc tương đương) hàng ngày kéo dài hơn 4 tuần hoặc người bệnh có anti-HBc dương tính có dùng dẫn xuất anthracycline (ví dụ: doxorubicin, epirubicin): dự phòng bằng thuốc kháng vi rút ít nhất trong 6 tháng sau khi ngừng điều trị ức chế miễn dịch.
PHỤ LỤC 4
ĐIỀU CHỈNH LIỀU THUỐC KHÁNG VI RÚT TRÊN NGƯỜI SUY THẬN THEO MỨC LỌC CẦU THẬN (CrCl)(Ban hành kèm theo Quyết định số 3310/QĐ-BYT ngày 29 tháng 7 năm 2019 của Bộ trưởng Bộ Y tế)
Thuốc kháng vi rút
Mức lọc cầu thận
Điều chỉnh liều
1. Tenofovir disoproxil fumarate (TDF)
+ CrCl ≥ 50 mL/phút
+ CrCl 30-49 mL/phút
+ CrCl 10-29 mL/phút
+ CrCl < 10 mL/phút
+ Chạy thận
+ Không cần giảm liều
+ 300mg mỗi 48 giờ
+ 300mg mỗi 72 – 96 giờ
+ Không dùng
+ 300mg mỗi 7 ngày hoặc uống sau 12 giờ mỗi lần chạy thận
2. Entecavir (ETV)
+ CrCl: ≥ 50 mL/phút
+ CrCl: 30-49 mL/phút
+ CrCl: 10-29 mL/phút
+ CrCl < 10 mL/phút, chạy thận
+ Không cần giảm liều.
+ 0,25 mg/ngày hoặc 0,5 mg mỗi 48 giờ.
+ 0,15 mg/ngày hoặc 0,5 mg mỗi 72 giờ.
+ 0,5 mg mỗi 7 ngày
3. Tenofovir alafenamide (TAF)
Không cần giảm liều đối với các trường hợp suy thận nhẹ, vừa và nặng, hoặc chạy thận. Chưa có dữ liệu trên người suy thận có CrCl <15 ml/phút nhưng chưa chạy thận







